Les infections fongiques (mycoses) se présentent sous différentes formes, mais les infections de la peau et des ongles comptent parmi les mycoses les plus courantes.
Les champignons se multiplient dans un environnement neutre ou légèrement alcalin. La valeur de pH la plus appropriée pour eux est de 6 à 6,7. Il est à noter que le pH de la peau d'une personne en bonne santé est de 5,5 (un environnement acide n'est pas favorable aux champignons), ce qui est l'un des facteurs qui protègent la peau humaine des infections fongiques. La transpiration accrue est précisément un facteur de risque pour les champignons, précisément dans les zones fermées de la peau, où l'évaporation de la sueur est très difficile, et c'est ici que se développent certaines maladies fongiques, accompagnées d'une modification du pH de la peau vers le côté alcalin.
Les champignons survivent facilement aux basses températures. Ils ne meurent pas et conservent la capacité de provoquer le développement de la maladie même après congélation.
En revanche, les températures élevées ont un effet néfaste sur les champignons. L'humidité et la température de 75 degrés provoquent la mort en 15 minutes. Une fois bouillis, les champignons meurent en 3 à 5 minutes. Par conséquent, des températures élevées peuvent être utilisées pour les maladies fongiques comme méthode de désinfection et, par conséquent, pour éviter les rechutes de la maladie, pendant et après un traitement antifongique complet, il est recommandé de faire bouillir et de repasser avec un fer chaud les sous-vêtements et les vêtements du patient qui ont été en contact avec la peau.
Les champignons ont besoin d'un environnement humide pour se reproduire et se développer. C'est pourquoi une transpiration accrue et des chaussures mouillées sont des facteurs prédisposant à la formation de maladies fongiques, et la principale voie d'infection par les champignons des pieds se fait dans les piscines, les bains et les douches, dans le sol humide desquels les champignons trouvent de très bonnes conditions pour leur existence. Les champignons, agents pathogènes, survivent bien au séchage. Cela ne les tue pas, cela ralentit ou arrête simplement leur croissance et leur développement pendant un certain temps.
Les mycoses des pieds et des ongles, au contraire, touchent principalement les adultes et sont extrêmement rares chez les enfants, ce qui a également sa justification et est associé à des modifications liées à l'âge du pH de la peau, de l'épaisseur et de la structure de la couche cornée de l'épiderme, à la faiblesse des défenses immunitaires et à la résistance de la peau dans le contexte de maladies qui se développent avec l'âge. Une modification du métabolisme, associée à l'obésité, à d'autres troubles endocriniens et, en premier lieu, au diabète sucré, aux maladies des glandes surrénales, de la glande thyroïde, aux maladies du tractus gastro-intestinal, accompagnées de modifications dans la digestion et l'absorption des nutriments, est d'une grande importance pour la formation d'une maladie fongique.
L'onychomycose (mycose des ongles) est une infection extrêmement résistante et, avec le temps, elle endommage toutes les parties de l'ongle, le détruit et se propage aux autres ongles ou à la peau. La mycose des ongles provoque des infections dans d’autres parties du corps. Même si tous les foyers de mycose des ongles sont guéris, une réinfection se produira à partir d'un foyer d'infection imperceptible dans les ongles.
Les signes externes de mycose des ongles comprennent des changements dans la couleur des ongles, un effritement ou une destruction. La mycose des ongles fait que les ongles deviennent blancs, gris, jaunes, bruns et parfois noirs ou verts. La plaque à ongles devient trouble car les champignons eux-mêmes se trouvent entre elle et la base de l'ongle.
Le compactage avec la mycose des ongles est causé par une kératinisation accrue du lit de l'ongle, il s'agit d'une réaction à l'invasion du champignon. Les masses cornées sur l'ongle se développent avec le temps et interfèrent avec l'efficacité du traitement. La destruction de la plaque à ongles à partir du bord libre est observée en même temps qu'elle s'épaissit. Les modifications externes causées par la mycose des ongles sont confirmées par un examen obligatoire en laboratoire des squames de peau ou des morceaux d'ongles.
Vous ne pouvez être infecté par une mycose des pieds qu'à partir d'une personne déjà infectée, qui est une source d'infection pour les autres et, en premier lieu, pour votre famille, par le biais d'accessoires de pédicure et de manucure, de serviettes, de chaussures et de chaussettes. Et puis dans les lieux publics : piscines, salles de sport, vestiaires, saunas, où les squames infectées venues du sol adhèrent facilement à la peau humide des pieds.
L'infection fongique des pieds est particulièrement possible chez les personnes qui souffrent de problèmes circulatoires dans les jambes, d'un excès de poids et de déformations des pieds.
Les conditions d'immunodéficience, qui peuvent être causées par le stress, le tabagisme, le surmenage, l'abus d'alcool, l'utilisation prolongée d'antibiotiques, la malnutrition et l'anémie, augmentent le risque de développer une mycose du pied. La spore responsable du champignon du pied envahit le plus souvent la peau dans les plis interdigitaux des pieds. Une desquamation et une desquamation de la peau apparaissent immédiatement, puis de petites bulles remplies de liquide apparaissent à ces endroits. Lorsque les ampoules éclatent, des zones de peau enflammées et des fissures s'ouvrent à leur place, qui sont douloureuses, démangent et ne guérissent pas longtemps. Les champignons du pied peuvent se déplacer vers l’arrière du pied et les orteils. Des bulles de la taille d’une tête d’épingle y apparaissent également. Si une infection s’ajoute, les cloques deviennent troubles, opaques, ouvertes, formant des érosions, provoquant un gonflement de la peau et une augmentation de la température. Si elles ne sont pas traitées, les champignons du pied se développent sur les ongles, provoquant une décoloration, un durcissement et une destruction.
Pour diagnostiquer la présence d'un champignon du pied, des diagnostics de laboratoire et un dermatologue sont nécessaires. Il existe de nombreux types de dommages fongiques et lui seul peut déterminer quel champignon a affecté la peau et les ongles. De plus, le diagnostic de mycose du pied comprend nécessairement un examen en laboratoire des squames cutanées.
Traitement des mycoses des ongles et des pieds.
Il n’y a pas si longtemps, le traitement de la mycose des ongles consistait uniquement à retirer la plaque de l’ongle. Le problème était que le nouvel ongle poussait souvent avec des champignons. Une méthode chirurgicale de traitement de la mycose des ongles peut désormais être prescrite pour certaines formes d'onychomycose sévères.
De plus, des compositions médicinales complexes pour le traitement de la mycose des ongles ont été conservées depuis longtemps, contenant des acides (salicylique, lactique), des colorants (bleu, vert vif), de l'iode, du vinaigre et du soufre. Tout cela était utilisé sous forme de solutions diverses, pommades liquides, emplâtres, peel-offs et vernis. Le traitement a duré un an, voire plus.
Mais l'efficacité de tout ce qui précède ne peut être comparée à celle des médicaments antifongiques modernes qui tuent le champignon, et parfois à des méthodes supplémentaires qui contribuent à améliorer l'état de l'ongle. Il est vrai que l'efficacité du traitement de la mycose des ongles varie encore aujourd'hui considérablement, en fonction de la compétence des médecins et de l'application des dernières avancées, ainsi que de la phase dans laquelle les patients contactent le médecin, du respect du schéma thérapeutique parfois assez long et du respect des précautions après la guérison.
Les médicaments antifongiques les plus récents affectent non seulement activement le champignon, arrêtant le développement de la mycose, mais restent également longtemps sur les ongles, ce qui permet de raccourcir la période de traitement. Les médicaments antifongiques modernes sont généralement pris pendant 2 à 4 mois (au lieu de 6 à 12) et, dans les schémas thérapeutiques plus progressifs (thérapie par impulsions), plusieurs semaines.
Les traitements contre la mycose des ongles se présentent sous forme orale (gélules et comprimés) et topique (vernis à ongles et patchs pelables).
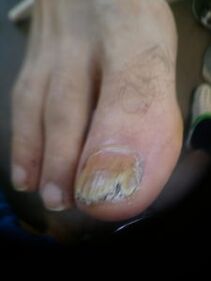
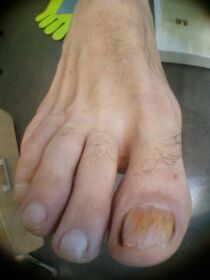
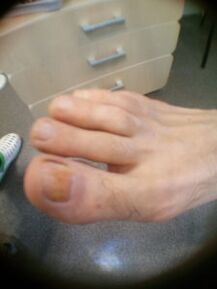
Un problème sérieux pendant et après le traitement de la mycose des ongles est la désinfection de tout ce avec lequel le champignon est entré en contact : sols, murs, équipements des salles de bains, douches, salles de bains, ainsi que les objets personnels : sous-vêtements, chaussures, articles de soins de la peau et des ongles. Et pourtant, le moyen le plus efficace de lutter contre la mycose des ongles est la prévention primaire. Pour éviter la mycose des ongles dans la famille, il est nécessaire de suivre des règles d'hygiène simples et de ne porter que vos propres chaussures.























